MRI对膝关节软骨损伤的诊断.docx
《MRI对膝关节软骨损伤的诊断.docx》由会员分享,可在线阅读,更多相关《MRI对膝关节软骨损伤的诊断.docx(13页珍藏版)》请在冰豆网上搜索。
MRI对膝关节软骨损伤的诊断
MRI对膝关节软骨损伤的诊断
一、介绍
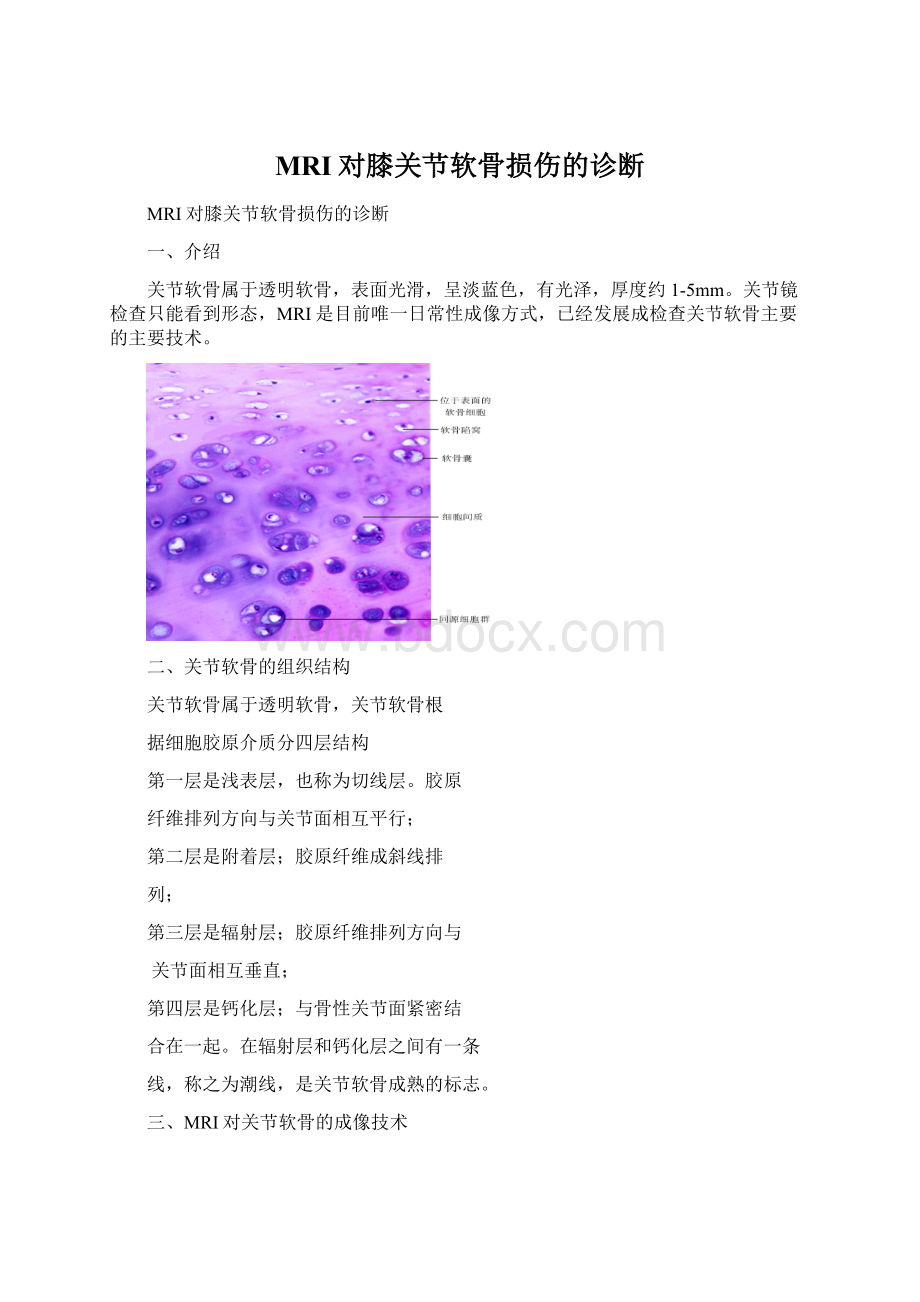
关节软骨属于透明软骨,表面光滑,呈淡蓝色,有光泽,厚度约1-5mm。
关节镜检查只能看到形态,MRI是目前唯一日常性成像方式,已经发展成检查关节软骨主要的主要技术。
二、关节软骨的组织结构
关节软骨属于透明软骨,关节软骨根
据细胞胶原介质分四层结构
第一层是浅表层,也称为切线层。
胶原
纤维排列方向与关节面相互平行;
第二层是附着层;胶原纤维成斜线排
列;
第三层是辐射层;胶原纤维排列方向与
关节面相互垂直;
第四层是钙化层;与骨性关节面紧密结
合在一起。
在辐射层和钙化层之间有一条
线,称之为潮线,是关节软骨成熟的标志。
三、MRI对关节软骨的成像技术
MRI对关节软骨的成像技术分为形态学成像技术和分子影像学成像技术。
分子影像学成像技术涉及关节软骨的组织成分。
分为软骨细胞、细胞外基质(包括电解液、5%蛋白多糖、20%胶原纤维等)。
分子影像学从分子角度检测钠离子浓度变化、蛋白多糖变化以及蛋白多糖中糖原多糖变化情况,然后通过分子结构的改变来重建图像。
从组织学上说,软骨损伤的因素包括外伤、配电以及其他非理化性因素等。
软骨的损伤包括浅层、附着层、辐射层甚至钙化层的损伤。
关节软骨无神经血管乃至淋巴,因此关节软骨受到创伤很难愈合。
软骨损伤不是单一的疾病,还涉及邻近组织一些静态的改变,如韧带的损伤、组织下变化以及骨性关节炎的变化等。
最终导致患者的功能障碍。
核磁有很强的空间和密度分辨率,能够早期探测出软骨的变化,进而做出适当的处理。
因此核磁在软骨的探测方面,具有独到的优势。
(一)形态学成像技术
形态学成像技术,也是临床上常用的检测技术,可以清楚的显示关节软骨形态、大小以及厚度。
能够提供准确的信息,对关节软骨的分度如局限性缺损、全层的缺损以及关节软骨修复术当中也起着很重要的作用。
关节软骨从形态学上分类:
0级:
正常关节软骨。
如右图A
1级:
形态正常,信号略有增高。
如右图B
2级:
关节软骨表层缺损,但未及关节软骨厚度的50%。
如右图C
3级:
关节软骨表层缺损,超过关节软骨厚度的50%但未达到100%。
如右图D
4级:
全层关节软骨的缺损。
其中4级分为累及关节软骨下骨质的缺损(如上图F)和未关节软骨下骨质(如上图E)两类
形态学成像技术临床上常用的有T1WI、T2WI以及T2WI-fs。
如上图。
它们显示骨性结构,关节软骨和关节腔积液方面都具有各自的优势。
T1WI显示解剖细节有图特的优势。
T1WI下可以看见解剖结构序列、关节软骨以及软骨下的骨质、骨小梁以及骨髓分层的对比度都能很好地显示。
因为关节积液在TI加权图像上显示低信号,关节软骨显示中等信号,低信号的关节积液和中等信号的关节软骨之间缺乏明显的对比,因此TI加权像对软骨表层浅层缺损的显示不敏感。
但因为T1WI关节软骨和关节软骨下骨质对比明显,则T1WI显示关节软骨深层缺损比较敏感。
T2WI以及亚真像对关节积液和游离水的信号非常敏感,所以关节积液和游离水表现为高信号。
只要关节软骨损伤有裂隙存在,关节液就会渗透到关节软骨当中,所以就在这两种序列当中显示出液体的高信号。
临床上就可以通过这种高信号来判定软骨是否有损伤以及软骨下是否有水肿的表现。
(如下图)
T2WI-fs在骨髓、关节软骨和关节腔液体之间都有很好的对比。
以下三图都是显示脂肪的T2WI-fs序列,T2WI-fs序列可以在不同成像参数上发生改变,不同的T2WI-fs序列可以显示出不同的特点。
T2WI-fs序列可以分为三种。
第一种如左图A,箭头显示的金属物体伪影,对骨质的细节有所掩盖以及对隧道当中的小囊肿显示不太清楚。
第二种如左图C,将金属物体的伪影减少一些,就能够显示小囊肿的准确位置。
第三种如左图B能准确的显示关节软骨的全层缺损。
T2WI-fs序列当中关节液和关节软骨之间的对比十分明显。
矢状位T2WI-fs序列,可见软骨厚度均匀,异形轴自然。
如下图normalAandB软骨本事信号未发生改变。
下图focalcartilageflatteningAandB显示软骨厚度变薄。
病例:
60岁男性患者,诊断为骨性关节炎。
在股骨髁部软骨所在部位,半月板后角的后上方,软骨正常的正常信号消失,MRI显示高信号的部分。
通过关节镜检查也证实是关节软骨全层的缺损。
如下图:
临床上,常常采用T1WI、T2WI以及T2WI-fsT1三种图像的联合运用,来对软骨的损伤做出诊断。
MRI三维成像技术,是目前公认的关节软骨成像最标准的序列。
可以清晰地看到关节软骨的三层结构,第一层为高信号。
第二层为线状的低信号。
第三层亦为高信号。
对关节软骨的损伤具有敏感性和特异性,是最佳的关节软骨损伤序列。
MRI三维成像技术可以对软骨内部分损伤、全层损伤包括软骨下骨髓水肿都可以清晰的显示,所以其可以与关节镜检查相颦美的成像技术。
MRI三维成像技术除了层化,还可以通过层化增强的方式进行诊断。
病例分析:
患者34岁男性,可以看到股骨髁的三层结构,软骨下有轻微的骨髓水肿,软骨本身未见异常,进行层化增强后,邻近骨髓水肿部位可以看见线状的高信号,就可以诊断为软骨软化(如下图示);54岁女性病人,在平扫的情况下髌骨可见线性的低信号,但软骨本事显示为高信号,只是软骨下骨质发生部分改变,但髌骨本身未见异常,进行层化增强后,软骨高信号得以增强,软骨附近的信号也有所提高,就可以诊断为软骨的损伤(如下图示);患者为67岁女性病人,平扫情况下髌骨本事的信号是正常的,软骨信号及形态也未发生任何异常,进行层化增强后,可见髌骨有些线状的高信号,邻近的软骨信号得意增强,可以诊断为典型的软骨损伤(如下图示)。
T2WI-fs序列
在冠状位上,因为液体和关节软骨,骨质有良好的对比度,所以骨髓轻度的水肿及胫骨平台的水肿都显示非常清晰。
病例:
患者为41岁女性的骨性关节炎的病人,关节软骨厚度平台都基本正常。
患者为44岁女性术后病人,软骨表面显示不清晰,浅层结构比较模糊,通过T2WI-fs序列显示后可以看见关节软骨浅层结构显示十分清晰,术后的改变十分明显。
如下图所示:
(
从形态和容积方面评估关节软骨,对原始图像进行第二次处理,运动不同颜色来对不同部位及其厚度、形态显示出来,对径量评估上有独特的优势。
此外,不同序列有不同的优势,临床上还需根据相应的需要选择相应的序列。
(二)分子影像学成像技术
主要以细胞外基质层次的改变来进行评估。
主要有T2图、增强磁共振成像(专门用于软骨成像的分子影像学技术)、T1图以及钠离子图、离散成像等四种分子影像学成像技术。
T2图中主要反应细胞外基质的变化,即细胞外多糖、水分变化、蛋白多糖变化等因素有关。
关节软骨不同成分对应不同的值,一般采用不同的颜色来显示。
通过这些伪彩图可以判断软骨本身组织成分是否发生改变,即是使用分子成像技术可以判断软骨本身形态未发生改变前,是否软骨本事组织成分发生改变,包括蛋白多糖的流失,水分的减少,钠离子的流动等。
正常的髌骨关节的T2图,绿色部分代表长T2,黄色部分代表T2中显示,橙色或者红色代表短T2如下图:
病例:
患者为56岁典型髌股关节病患者,形态学成像技术显示不明显,但从分子影像学技术上可以见到软骨细胞较多和胶原纤维与关节面垂直的辐射层T2值较短,提示内部组织成分发生明显改变。
如下图示
患者为20岁青年女性,术前显示关节软骨的全层缺损及邻近组织囊肿的形成,术后可以看见骨质结构明显,骨髓有轻微的水肿,对术后的病人可以做T2图反应软骨形成的变化。
如下图示:
从定量的角度来发现组织成分是否发生改变,分三个区域,第一是软骨的修复区,第二三都是半月板覆盖的区域,用不同颜色表示。
T1图以T1值的变化为基准,显示软骨内成分的改变。
软骨从第一到第四层各部相同,和软骨成分的蛋白多糖变化有关,T1值就发生相关的改变,表现出不同的信号。
钠普成像与钠离子的多少有关,钠离子丢失多少反应某一种蛋白多糖丢失程度,直至推测到关节软骨的损伤程度。
从定量的角度,以绝对值的方式反应蛋白质含量的多少。
病例;一个健康的20岁健康志愿者,关节软骨部位出现高信号,成橘黄色的区域,说明蛋白多
糖没明显的丢失。
如下图:
钠普成像三维图,可以清晰的看见髌股关节部位,关节软骨成像显示得比较均匀,底层为黄色区域,中间为橘色区域,以伪彩图的方式间接反应钠离子的聚集度,通过钠离子的浓度判断蛋白多糖的形成及其含量。
伪彩图是通过不同的值的变化来无论T1图、T2图或者离散图都是通过不同值的变化来成像。
通过那种成像方式来反应相对应敏感值的变化,最终反应软骨的改变。
T1图正常的髌骨,伪彩图的颜色特征及信号特征,髌骨软骨浅层发生一点退变。
T2图髌骨的浅层发生一点退变。
下面介绍伪彩图的第三种成像方式质子密度成像图,对应的正常,一边对应是退变的。
不同的成像方式显示髌骨软骨形态未发生任何改变,但在成分方面发生了一些改变,这些成分包括浅层,附着层,辐射层,钙化层等不同方式分层上的改变。
不同的MRI分辨率也不一样,如下图有1.5T图上显示的髌骨软骨成像、3T图上现实的髌骨软骨成像,水序列图上显示的髌骨软骨\快速回旋扫描图上的髌骨软骨,都是三维成像的方式显示出来的,显示髌骨软骨接近于分式的一些形态,甚至把分层的结构显示得十分明显。
1T和3T机器上显示出来的,可以看见髌骨的软骨和股骨髁的软骨两幅图像的显示差别不明显,常态的机器照出的图像伪影越明显。
不能误诊为病变。
软骨的成像一般在1.0T、1.5T乃至3.0T的机器上成像。
一是避免图像的伪影。
二是避免图像的不均匀性。
除了形态学的评估,最重要的是形态发生之前对关节软骨内部的组织结构进行评估,便于早期对病人进行治疗。
关节软骨发生损伤后,关节软骨本事修复能力有限,对于全层软骨的缺损要进行修复,进行治疗。
MRI是对关节软骨进行无偿性评估很重要的评估方式。
下面介绍软骨的一种修复技术—微创技术。
上图显示关节软骨的移植,从股骨髁的非负重部位取下的四个软骨块移植到股骨髁软骨缺损部位,可以看到点状的软骨细胞。
且将软骨细胞种植在细胞基质当中。
病例:
1患者为微创手术后29岁的病人,术后的六月MRI表现,软骨的厚度基本正常,信号还有略高,软骨下骨质本身还有一些轻微的水肿。
2患者为微创术后12月的病人,软骨骨质比较薄,骨质本身的生长略多。
如何运用MRI对关节软骨的术后评估?
一是骨质本身的过度生长,在25%-49%都是正常的,手术失败评估的关键(一是持续性的骨髓水肿。
二是关节软骨本身的不规整。
)
病例:
50岁术后6月的男性病人,关节软骨的厚度和形态表面不太规整。
追踪随访4月,关节软骨显示仍然不太规整,软骨下骨质未裸露,有骨质覆盖。
(如下图)
36岁骨软骨移植术后病人,软骨本身较厚,效果本身较好,髌骨软骨软化,术后表现软骨本身有邻近的骨质附着生长,是附着性的剥脱性的骨软骨炎,是手术失败的标志。
软骨损伤以及软骨下骨质的坏死,术后病人,软骨本身形态未改变,靠近骨质下的结构发生改变。
以为伪彩图反应结构的变化,骨软骨移植术术后5个月,移植的骨软骨和自身固有软骨之间有低信号,说明移植的骨块和自身固有软骨之间未发生愈合。
提示手术失败。
下图为同一个病人,用不同的序列和不同的成像参数来对水抑制的骨软骨进行评估。
亚真像看见骨块,水肿明显,骨块向前下方移位,软骨局限性的缺损。
再植骨软骨修复术,修复后得到转。
软骨细胞移植术后评估软骨形态和信号,术后6周,软骨信号和厚度本身略高,20个月后,可以看到软骨信号和自身软骨信号融合在一起,包括邻近结构和骨质都趋于正常。
MRI除了形态学上的评估,分子影像学上的评估,关节软骨修复术后的评估外,首先修复术后期要进行随访,第一阶段一般是3至6月,对软骨形态,以及和对自身骨质融合情况进行评估。
第二阶段术后一年要对移植软骨和软骨本身、骨组织本身的融合情况进行评估。
其次可以发现潜在的并发症,预示后期软骨融合的发展趋势,临床上就可以采取早期的治疗。